Indice:
Introduzione
Patologia cronica e progressiva, la sindrome di Dupuytren (o morbo di Dupuytren) colpisce la fascia palmare della mano: una o più dita si flettono in modo permanente e irriducibile, causando rigidità articolare e rendendo difficoltosa la semplice gestualità.
Il suo nome si deve al barone Guillaume Dupuytren che, nel 1831, presentò le sue scoperte a Parigi. Tuttavia, ancora oggi la sindrome ha cause sconosciute, nonostante si ritenga che possa essere dovuta ad ipossia a livello locale; inoltre, si sa per certo che esiste una certa predisposizione genetica, infatti l’incidenza è aumentata in coloro che hanno storia familiare positiva. Esistono comunque trattamenti capaci di rallentare la sua progressione e di migliorare la funzionalità della mano, ma ci sono ancora molti punti irrisolti.
La sindrome di Dupuytren colpisce maggiormente gli uomini, specialmente se nella quinta o nella sesta decade, e quasi sempre di razza caucasica (viene soprannominata “malattia dei vichinghi”, in quanto particolarmente diffusa in Nord Europa). In tale popolazione la prevalenza è del 10% circa. In genere bilaterale, riguarda nel 70-80% dei casi l’anulare e il mignolo.
Sindrome di Dupuytren: cos’è?
La sindrome di Dupuytren provoca la contrattura permanente di una o più dita della mano, spesso accompagnata dall’insorgenza di noduli in diversi punti del palmo.
Il palmo della mano, sotto la superficie cutanea, presenta la cosiddetta aponeurosi palmare (fascia palmare): essa è una robusta membrana fibrosa, e può essere considerata come una dipendenza del tendine del muscolo palmare lungo e del legamento trasverso del carpo. È formata da fasci di tessuto connettivale a decorso longitudinale riuniti da fasci trasversali.
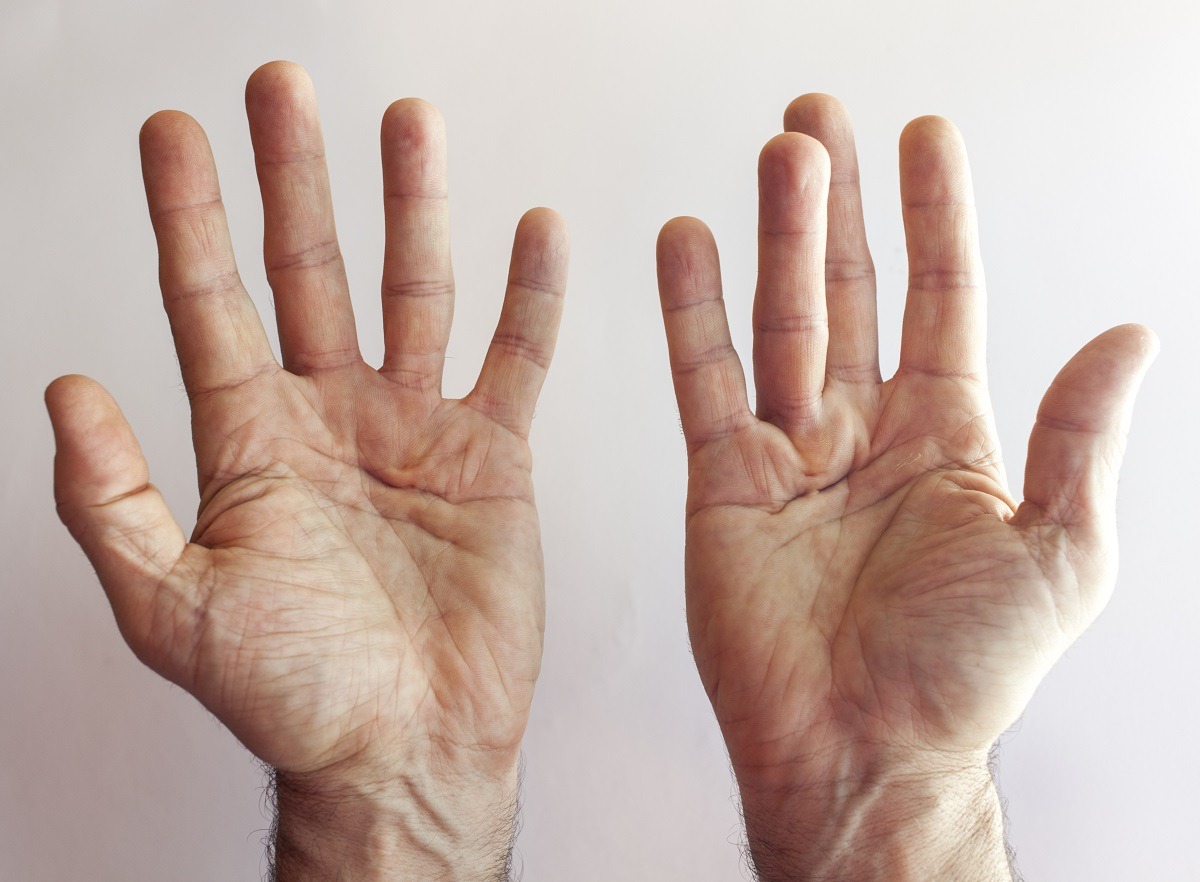
Stando sotto la cute, riveste i principali muscoli della mano e i vasi sanguigni che da qui passano. L’esordio è tipicamente in età avanzata con un piccolo nodulo dalla consistenza dura, subito sotto la cute a livello del palmo. Può poi peggiorare andando a determinare la contrattura in flessione delle dita della mano con impossibilità all’estensione (tipicamente IV dito, seguito da V e III dito). Tipicamente non è doloroso, ma può determinare lieve dolenzia e prurito. Si tratta di un tumore d’origine benigna, completamente innocuo.
Sindrome di Dupuytren: le cause
La sindrome di Dupuytren si origina quando il tessuto connettivo della fascia palmare si ispessisce, e i tendini del dito o delle dita più vicine si accorciano. Non è chiaro, ad oggi, cosa provoca l’ispessimento con la conseguente formazione del nodulo e l’accorciamento dei tendini (che causa a sua volta la flessione): la teoria più accreditata è quella genetica. Spesso chi ne soffre ha infatti genitori o fratelli colpiti dallo stesso morbo. Si pensa inoltre che fattori in grado di determinare ischemia a livello locale siano implicati nella patogenesi.
Secondo le ricerche più recenti, esistono alcuni fattori di rischio:
- diabete
- assunzione di alcolici
- fumo
- uso di anticonvulsivanti (farmaci impiegati nel trattamento dell’epilessia)
- vecchi traumi al polso
Sindrome di Dupuytren: i sintomi
Il sintomo primario della sindrome di Dupuytren è proprio la comparsa di un nodulo dolente sul palmo della mano, in genere in corrispondenza del medio o dell’anulare e dal diametro che può raggiungere il centimetro. Inizialmente il dolore può essere fastidioso, ma col passare del tempo si affievolisce. Al contempo, le dita iniziano a piegarsi fino a contrarsi in modo permanente.
I sintomi sono dunque:
- nodulo palmare
- contratture digitali in flessione
- dolore al palmo e alla mano (mai come sintomo predominante)
- sclerosi cutanea (addensamento connettivale a livello del derma e dell'ipoderma, che si manifesta come un indurimento della cute interessata)
- prurito
- difficoltà ad impugnare gli oggetti
Il paziente che soffre della sindrome di Dupuytren se ne accorge anche solo a livello visivo, oltre che al tatto. Tuttavia, quando la sintomatologia è evidente sono ormai mai passati mesi (o addirittura anni) dall’insorgere del morbo. In fase avanzata, il paziente non è più in grado di raddrizzare le dita flesse e prova, dunque, una grande difficoltà nel compiere i gesti quotidiani, dal tenere in mano le posate al guidare. Ecco, dunque, che rivolgersi tempestivamente al proprio medico è fondamentale.
Sindrome di Dupuytren: la diagnosi
La diagnosi della sindrome di Dupuytren consiste in un semplice esame obiettivo: il medico di base, analizzando le manifestazioni sintomatologiche, può verificare l’effettiva sussistenza della malattia e valutarne la gravità. Successivamente indirizzerà il paziente da uno specialista della mano, che deciderà quale approccio terapeutico adottare.
Per effettuare la diagnosi si utilizza la classificazione Tubiana, che prende il nome dal suo creatore (Raoul Tubiana) e che permette di misurare il grado di contrattura in flessione di ciascun dito:
- stadio 0: assenza di lesione
- stadio N: presenza di nodulo in assenza di flessione delle dita
- stadio 1: deformità in flessione compresa tra 0° e 45°
- stadio 2: deformità in flessione delle dita maggiore di 135°
L’angolazione viene calcolata come la somma degli angoli della contrattura in flessione delle articolazioni di ciascun raggio.
La sindrome di Dupuytren è:
- lieve, quando non condiziona i gesti della vita quotidiana e non richiede alcun intervento
- moderata, quando è parzialmente invalidante e si rende necessario un primo approccio terapeutico di tipo non chirurgico
- grave, quando impedisce la comune gestualità e bisogna intervenire chirurgicamente
Sindrome di Dupuytren, i trattamenti
Quando la sindrome di Dupuytren è di grado moderato, il medico può prescrivere:
- radioterapia: le radiazioni ionizzanti vengono indirizzate verso i noduli e gli ispessimenti. I risultati sono buoni, ma bisogna attendere alcuni mesi per vederli. Inoltre, gli effetti collaterali sono diversi: pelle secca, desquamazione, assottigliamento cutaneo, predisposizione all’insorgenza di tumori maligni (specie quando il paziente viene sottoposto a irraggiamento per numerosi giorni);
- iniezioni di collagenasi (enzima che scinde il collagene in piccoli pezzi) nella parte ispessita o nodulosa: per vedere se ha avuto effetto bisogna attendere 24 ore. Gli effetti collaterali più comuni sono gonfiore, bruciore, dolore e sanguinamento (ma a volte possono comparire anche nausea e mal di testa);
- iniezioni di corticosteroidi, per ammorbidire i noduli e ridurre la proliferazione cellulare.
Quando la sindrome è seria e invalidante, l’unica opzione è il trattamento chirurgico:
- la fasciotomia percutanea con ago (o aponeurotomia con ago) si svolge in regime ambulatoriale, in anestesia locale. Il chirurgo infila un ago sottilissimo nella zona palmare interessata, per separare il tessuto connettivo ispessito e poter così raddrizzare le dita. Il recupero post-operatorio è rapido e richiede solo qualche seduta di fisioterapia; l'intervento è adatto ad ogni categoria di paziente, ma vi è il 60% di probabilità che i sintomi ricompaiano;
- la fasciotomia palmare si svolge anch’essa in regime ambulatoriale e in anestesia locale, ma è più invasiva in quanto si va ad incidere il palmo della mano per separare il tessuto connettivo con appositi strumenti e per raddrizzare le dita. Le possibilità che i sintomi ricompaiono sono molto basse, ma il recupero è più lungo (il paziente deve indossare una fascia protettiva e sottoporsi poi a fisioterapia) e la cicatrice evidente;
- la fascectomia prevede la totale rimozione del tessuto connettivo. Può essere selettiva (viene rimosso solo il tessuto affetto), totale (viene rimossa tutta l’aponeurosi palmare) o consistere nella dermatofascectomia (viene rimossa sia l'aponeurosi sia la pelle che la ricopre). In genere l’intervento avviene in anestesia generale, con un ricovero di almeno una notte, ma può essere svolto anche con anestesia locale regionale (dal collo alla mano). La probabilità che la sindrome si ripresenti è inferiore al 10%, ma le cicatrici restano visibili, i tempi di ripresa sono lunghi e le sedute di fisioterapia numerose.
Gli interventi chirurgici non sono tuttavia esenti da complicazioni. Talvolta è possibile riscontrare:
- lacerazioni della pelle, specie in caso di fasciotomia percutanea con ago
- infezioni
- rigidità articolare (in genere recuperabile con la fisioterapia)
- ematomi sul palmo della mano, che necessitano di drenaggio
- cicatrici evidenti
- rigetto del trapianto di pelle
- danno alle terminazioni nervose delle dita, che rimangono insensibili
- sindrome da dolore regionale complesso (si manifesta in casi rarissimi e comporta dolore, rigidità e gonfiore alla mano)
- perdita di controllo delle dita affette (complicazione rarissima, che può richiedere anche l’amputazione)